زخم پای دیابتی یک عارضه جدی اما قابل درمان است. با تشخیص بهموقع، کنترل عفونت، بهبود گردش خون و استفاده از درمانهای نوین زخم دیابتی ، میتوان روند ترمیم را تسریع کرد و از قطع انگشتان یا پا جلوگیری نمود.
زخم پای دیابتی معمولاً بهعلت آسیب اعصاب (نوروپاتی)، کاهش جریان خون, بالا بودن قند خون, فشار یا ضربه مکرر به پا, کفش نامناسب و عفونتهای درماننشده ایجاد میشود. بیحسی پا باعث میشود زخم دیر تشخیص داده شود و پیشرفت کند.
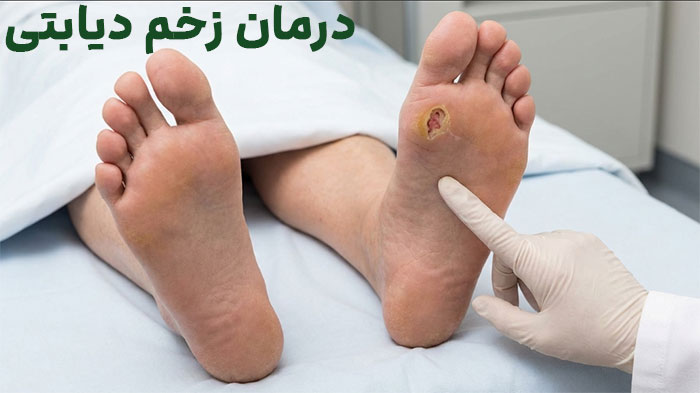

پانسمانهای آنتیباکتریال با مهار و از بین بردن باکتریهای مضر زخم دیابتی، از گسترش عفونت جلوگیری کرده و با حفظ رطوبت کنترلشده، التهاب را کاهش میدهند و شرایط ایدهآل برای ترمیم سریعتر بافت و جلوگیری از قطع عضو فراهم میکنند.
پلاسماتراپی با استفاده از پلاسمای غنی از پلاکت (PRP)، فاکتورهای رشد طبیعی بدن را فعال کرده و با تحریک بازسازی سلولی، افزایش خونرسانی و کاهش عفونت، به بهبود سریعتر زخم پای دیابتی و جلوگیری از پیشرفت آن کمک میکند.
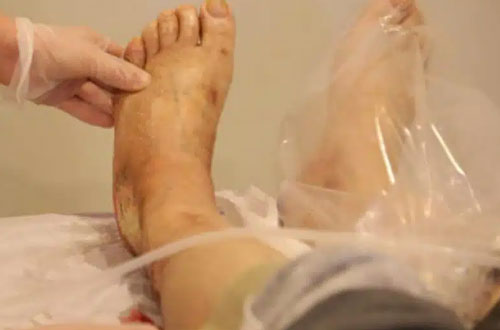
اوزونتراپی و کربوکسیتراپی با افزایش اکسیژنرسانی به بافتهای آسیبدیده، کاهش بار میکروبی زخم و بهبود گردش خون موضعی، روند ترمیم زخم پای دیابتی را تسریع کرده و خطر عفونت، گسترش زخم و نیاز به قطع عضو را بهطور قابلتوجهی کاهش میدهند.
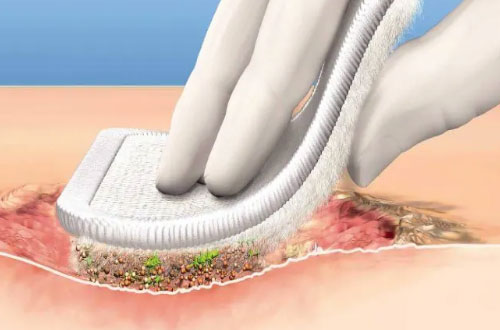
دبریدمان نوین با برداشتن هدفمند بافتهای مرده و آلوده زخم پای دیابتی، بدون آسیب به بافت سالم، بار میکروبی را کاهش داده، عفونت را کنترل میکند و با آمادهسازی بستر زخم، روند ترمیم سریعتر و مؤثرتر را فراهم میسازد.
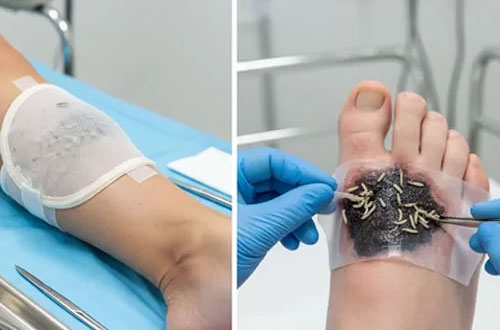
ماگوتتراپی با استفاده کنترلشده از لاروهای استریل، بافتهای مرده و عفونی زخم پای دیابتی را بهطور دقیق پاکسازی کرده، بار میکروبی را کاهش میدهد و با تحریک ترمیم طبیعی، به بهبود زخمهای مزمن و مقاوم به درمان کمک میکند.
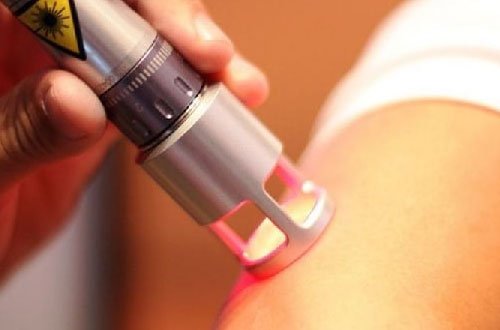
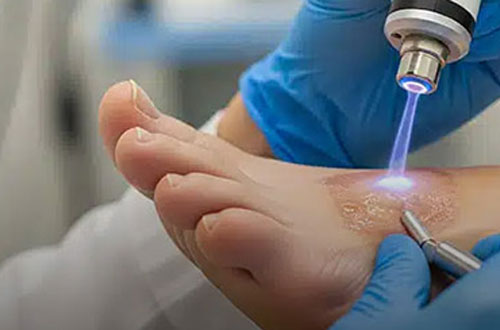
لیزردرمانی در زخم پای دیابتی با تحریک بازسازی سلولی، افزایش خونرسانی موضعی، کاهش التهاب و مهار رشد باکتریها، روند ترمیم زخم را تسریع کرده و به بستهشدن زخمهای مزمن و کاهش خطر عفونت و قطع عضو کمک میکند.
دلایل ابتلا به زخم پای دیابتی معمولاً ترکیبی از قند خون بالا، آسیب اعصاب و اختلال خونرسانی است. بالا بودن قند خون باعث کاهش ترمیم بافت و تضعیف سیستم ایمنی میشود. نوروپاتی دیابتی حس درد و فشار را کم میکند و فرد متوجه زخمهای کوچک نمیشود. از سوی دیگر، تنگی عروق مانع رسیدن اکسیژن کافی به پا میگردد. کفش نامناسب، پینه، ترک پوستی و بیتوجهی به مراقبت روزانه پا نیز این خطر را تشدید میکند. پیشگیری و شناخت این عوامل، کلید نجات اندام است.
بله، در بسیاری از موارد درمان قطعی زخم پای دیابتی بدون قطع عضو کاملاً ممکن است، بهشرط آنکه بیمار بهموقع و بهصورت تخصصی درمان شود. اصلیترین هدف در درمانهای نوین، نجات اندام و جلوگیری از آمپوتاسیون است. امروزه با ترکیب کنترل قند خون، بازسازی خونرسانی، دبریدمان اصولی، پانسمانهای پیشرفته و درمان عفونت، میتوان حتی زخمهای عمیق و مزمن را ترمیم کرد. قطع عضو معمولاً آخرین راهحل است و تنها زمانی مطرح میشود که بافت غیرقابلحیات یا عفونت تهدیدکننده جان وجود داشته باشد. مراجعه زودهنگام، کلید اصلی حفظ پا است.
طلاییترین زمان مراجعه برای جلوگیری از قطع پا، هفتههای ابتدایی ایجاد زخم دیابتی است؛ زمانی که عمق زخم کم بوده و عفونت به استخوان نرسیده است. بسیاری از بیماران به دلیل درد کم یا بیحسی پا، زخم را جدی نمیگیرند و مراجعه را به تأخیر میاندازند. این تعلل باعث پیشرفت عفونت، کاهش خونرسانی و افزایش احتمال آمپوتاسیون میشود. هر تغییر رنگ پوست، ترشح، بوی بد یا سیاه شدن لبه زخم، هشدار جدی محسوب میشود. مراجعه سریع به کلینیک تخصصی زخم میتواند تفاوت بین نجات اندام و قطع عضو را رقم بزند.
زخمهای نوروپاتیک ناشی از آسیب اعصاب در بیماران دیابتی هستند و معمولاً به دلیل بیحسی پا ایجاد میشوند؛ بیمار متوجه فشار یا زخم نمیشود و ضایعه بهتدریج عمیق میشود. این زخمها اغلب گرم، بدون درد و با نبض قابل لمس هستند. در مقابل، زخمهای ایسکمیک به علت کاهش خونرسانی ایجاد میشوند و معمولاً دردناک، سرد و با نبض ضعیف یا غایب هستند. شناخت تفاوت این دو نوع زخم اهمیت زیادی دارد، زیرا درمان آنها کاملاً متفاوت است و انتخاب روش اشتباه میتواند خطر قطع پا را افزایش دهد.
عفونت در زخم پای دیابتی میتواند بهسرعت از یک مشکل ساده به وضعیت اورژانسی تهدیدکننده اندام و حتی جان بیمار تبدیل شود. افزایش ناگهانی درد، تورم، قرمزی منتشر، تب یا لرز از مهمترین علائم هشدار هستند. اگر اطراف زخم گرمتر از سایر نقاط پا شود یا ترشحات چرکی افزایش یابد، احتمال پیشرفت عفونت بالا میرود. در این شرایط، درمان خانگی یا تأخیر در مراجعه خطرناک است. هر زخم دیابتی که طی چند روز بدتر شود یا به درمان پاسخ ندهد، نیازمند بررسی فوری تخصصی است تا از قطع پا جلوگیری شود.
یکی از خطرناکترین عوارض زخم پای دیابتی، درگیری استخوان یا استئومیلیت است که گاهی از ظاهر زخم قابل حدس میباشد. زخمهای عمیق با نمای کف زخم تیره، براق یا دیده شدن ساختار سفت شبیه استخوان، زنگ خطر جدی هستند. اگر زخم مدتها باز مانده و بهبود نیافته یا هنگام شستوشو جسم سختی در عمق لمس شود، احتمال درگیری استخوان بالا میرود. این وضعیت معمولاً بدون درد شدید پیش میرود، اما نیازمند تشخیص سریع و درمان ترکیبی است؛ زیرا تأخیر میتواند خطر آمپوتاسیون را افزایش دهد.
بوی بد زخم، ترشحات چرکی غلیظ و تغییر رنگ پوست از نشانههای واضح عفونت پیشرفته در پای دیابتی هستند. سیاه شدن انگشت یا بخشی از پا معمولاً علامت مرگ بافت یا گانگرن است که به دلیل عفونت شدید یا قطع خونرسانی ایجاد میشود. این علائم هرگز طبیعی نیستند و نباید با پانسمان ساده یا آنتیبیوتیک خودسرانه نادیده گرفته شوند. وجود بوی زننده، زنگ خطری برای مراجعه فوری به پزشک است. تشخیص و اقدام سریع میتواند از گسترش عفونت و قطع عضو جلوگیری کند.
کالوس یا پینه در کف پای بیماران دیابتی یک خطر پنهان اما بسیار جدی محسوب میشود. این لایه سفت پوست معمولاً به دلیل فشار مداوم ایجاد میشود و زیر آن، زخم بدون درد شکل میگیرد. چون فرد دیابتی اغلب درد را احساس نمیکند، زخم زیر پینه بهتدریج عمیق و عفونی میشود. بسیاری از زخمهای خطرناک پای دیابتی از همین کالوسها آغاز میشوند. برداشتن غیراصولی پینه در منزل نیز میتواند وضعیت را بدتر کند. بررسی منظم کف پا و درمان تخصصی کالوس نقش مهمی در پیشگیری از قطع پا دارد.
درمان خانگی زخم پای دیابتی موضوعی وسوسهبرانگیز برای افرادی است که بهدنبال کاهش هزینهها هستند، اما ناآگاهی در این مسیر میتواند به عواقب جبرانناپذیر منجر شود. واقعیت این است که برخی اقدامات ساده در منزل میتوانند کمککننده باشند، اما درمان خودسرانه هرگز جایگزین درمان تخصصی نیست. اشتباه در شستشو، پانسمان یا استفاده از مواد سنتی ممکن است باعث تشدید عفونت و نزدیک شدن به قطع عضو شود. شناخت بایدها و نبایدهای درست، به بیماران کمک میکند تا ضمن کنترل نسبی زخم در خانه، از اقدامات پرخطر و هزینهساز در آینده جلوگیری کنند.
استفاده از عسل، زردچوبه یا پمادهای گیاهی برای زخم پای دیابتی اگرچه در فضای مجازی تبلیغ میشود، اما در صورت مصرف خودسرانه میتواند بسیار خطرناک باشد. عسلهای غیراستریل، منبع آلودگی باکتریایی هستند و زردچوبه با ایجاد رطوبت و بستن سطح زخم، میتواند عفونت را در عمق تشدید کند. بسیاری از این مواد مانع تخلیه ترشحات میشوند و علائم عفونت را پنهان میکنند. مشکل اصلی اینجاست که بیمار تصور بهبودی دارد، در حالی که زخم در حال بدتر شدن است. مصرف این ترکیبات تنها با نظر پزشک قابل بررسی است.
ایمنترین و توصیهشدهترین روش شستشوی زخم پای دیابتی در منزل، استفاده از سرم نرمال سالین استریل است. این سرم بدون آسیب به بافت زنده، آلودگیهای سطحی و ترشحات را پاک میکند. استفاده از بتادین، الکل یا آب اکسیژنه بهطور مداوم اشتباه بزرگی است، زیرا روند ترمیم زخم را کند میکند. پس از شستشو، زخم باید با گاز استریل خشک و پانسمان مناسب پوشانده شود. تعویض منظم پانسمان، رعایت بهداشت دستها و جلوگیری از فشار روی زخم، مهمترین اصول مراقبت خانگی ایمن هستند.
حتی پس از بهبود نسبی زخم، بازگشت زخم پای دیابتی یک خطر جدی محسوب میشود که اغلب به دلیل کفش نامناسب رخ میدهد. کفش مخصوص دیابتی دارای فضای کافی، کفی نرم و توزیع یکنواخت فشار است تا از ایجاد نقاط فشاری جلوگیری کند. کفیهای طبی مناسب از ساییدگی، ایجاد پینه و ترک پوستی پیشگیری میکنند. استفاده از کفش تنگ یا دمپاییهای معمولی در منزل، یکی از دلایل شایع باز شدن مجدد زخم است. انتخاب درست کفش، یک اقدام ساده اما بسیار مؤثر برای جلوگیری از هزینههای درمانی آینده است.
یکی از مهمترین مراحل درمان در کلینیک زخم تهران، بررسی دقیق وضعیت عروقی اندام و کنترل قند خون بیمار است. بسیاری از زخمهای مزمن، بهویژه زخمهای دیابتی، به دلیل اختلال در خونرسانی یا نوسانات قند خون روند ترمیم مناسبی ندارند. در این مرحله، نبضهای پا، رنگ پوست، دمای اندام و در صورت نیاز بررسیهای تخصصی عروق انجام میشود. همزمان، وضعیت قند خون پایش و اصلاح میگردد. این رویکرد اصولی باعث میشود روند ترمیم واقعی فعال شده و از بهبودهای موقتی و برگشت زخم جلوگیری شود.
دبریدمان تخصصی یکی از اقدامات کلیدی در درمان زخمهای دیابتی و مزمن در کلینیک زخم تهران محسوب میشود. وجود بافتهای مرده و سیاهرنگ مانع ترمیم بوده و خطر عفونت را بهطور چشمگیری افزایش میدهد. در این مرحله، بافتهای نکروزه بهصورت کاملاً اصولی و بدون آسیب به بافت سالم برداشته میشوند تا بستر زخم برای ترمیم آماده گردد. دبریدمان تخصصی برخلاف روشهای خانگی، باعث کاهش بار میکروبی، کنترل عفونت و تسریع روند بهبود میشود و نقش مهمی در جلوگیری از پیشرفت زخم و قطع عضو دارد.
موفقیت در درمان زخم بدون پیگیری منظم و پانسمان مناسب تقریباً امکانپذیر نیست. در کلینیک زخم تهران وضعیت زخم بهصورت مستمر بررسی میشود و نوع پانسمان با توجه به عمق زخم، میزان ترشح و وجود عفونت تغییر میکند. استفاده از پانسمانهای نوین مانند نقره و آلژینات به کنترل عفونت، جذب ترشحات و تسریع بازسازی بافت کمک میکند. این پانسمانها محیطی مرطوب، ایمن و فعال برای ترمیم فراهم میسازند و دقت در انتخاب و پیگیری آنها، عامل اصلی بهبودی پایدار بیماران است.
زخم انگشت شست پا در بیماران دیابتی یکی از شایعترین و خطرناکترین انواع زخم پا محسوب میشود. این ناحیه به دلیل تحمل وزن، تماس مداوم با کفش و کاهش حس ناشی از نوروپاتی، بیشتر در معرض آسیب قرار دارد. بیحسی پا باعث میشود فرد متوجه فشار، تاول یا زخم نشود و مشکل بهتدریج عمیقتر شود. اگر خونرسانی نیز مختل باشد، خطر عفونت و سیاهشدن انگشت افزایش مییابد. تشخیص و درمان زودهنگام این زخم نقش مهمی در جلوگیری از گسترش عفونت و قطع انگشت یا پا دارد.
زخم ساق پای دیابتی معمولاً در اثر اختلال جریان خون، آسیب عروقی و ترمیم ضعیف پوست ایجاد میشود. این نوع زخمها اغلب دیر بهبود مییابند و مستعد عفونت هستند. خشکی شدید پوست، خراشهای ساده یا ضربههای کوچک میتوانند آغازگر زخم باشند. در بیماران دیابتی، حتی یک آسیب سطحی در ساق پا ممکن است به زخم عمیق تبدیل شود. درمان موفق این زخم نیازمند کنترل قند خون، بهبود خونرسانی و پانسمان تخصصی است. بیتوجهی به زخم ساق میتواند خطر پیشرفت عفونت و بستری شدن را افزایش دهد.
پاشنه پا یکی از حساسترین نقاط برای ایجاد زخم دیابتی است، زیرا فشار وزن بدن بهطور مستقیم روی آن وارد میشود. در بیماران دیابتی، کاهش حس درد و خشکی پوست باعث ایجاد ترکهای عمیق و زخم در پاشنه میشود. این زخمها بهدلیل تماس زیاد با زمین و کفش، دیرتر خوب میشوند و بهراحتی عفونی میگردند. زخم پاشنه پا اگر بهموقع درمان نشود، میتواند به استخوان گسترش پیدا کند. استفاده از کفی مناسب، پانسمان تخصصی و پیگیری منظم برای درمان آن ضروری است.
در کلینیک زخم تهران درمان زخم بهصورت مرحلهای، علمی و متناسب با شرایط هر بیمار انجام میشود؛ نه بر اساس نسخههای تکراری و عمومی. مسیر درمان از مشاوره تخصصی آغاز شده و تا بهبودی کامل و پیشگیری از عود زخم ادامه پیدا میکند. در اولین مراجعه، علت اصلی ایجاد زخم بهدقت بررسی میشود، زیرا بدون شناسایی ریشه مشکل، درمان ماندگار امکانپذیر نیست. سپس یک برنامه اختصاصی شامل کنترل بیماریهای زمینهای، درمان موضعی زخم و آموزش مراقبتهای خانگی تدوین میگردد تا شانس نجات اندام و موفقیت درمان به حداکثر برسد.
زخم دیابتی زخمی است که معمولاً در پا و بهدلیل قند خون بالا، آسیب عصبی و کاهش خونرسانی ایجاد میشود. خطر اصلی این زخمها بهبود دیرهنگام، عفونت شدید و احتمال قطع عضو است. چون فرد درد را کمتر حس میکند، زخم ممکن است دیر تشخیص داده شود.
بله، در صورت مراجعه بهموقع و درمان تخصصی، اکثر زخمهای دیابتی بدون قطع عضو قابل درمان هستند. کنترل قند خون، دبریدمان اصولی، بررسی عروق و پانسمان مناسب نقش کلیدی در نجات پا دارند.
اگر زخم با تورم، قرمزی شدید، ترشح چرکی، بوی بد، سیاه شدن پوست یا تب همراه باشد، وضعیت اورژانسی است. این علائم میتوانند نشانه عفونت عمقی یا درگیری استخوان باشند و نیاز به اقدام فوری پزشک دارند.
قند خون بالا مانع ترمیم طبیعی زخم میشود و تنگی عروق خونرسانی را کاهش میدهد. همچنین نوروپاتی دیابتی باعث میشود بیمار فشار و آسیب را احساس نکند و زخم عمیقتر شود.
درمان خانگی فقط در مراحل بسیار سطحی و با نظر پزشک قابل قبول است. استفاده خودسرانه از بتادین، پمادهای سنتی یا پانسمان نامناسب میتواند زخم را بدتر کند و خطر عفونت را افزایش دهد.
بهترین پانسمان به عمق زخم، میزان ترشح و وجود عفونت بستگی دارد. پانسمانهای نوین مانند نقره، آلژینات و فوم در بسیاری از موارد مؤثرتر از گاز ساده هستند و روند بهبود را سریعتر میکنند.
دبریدمان تخصصی معمولاً با حداقل درد و محافظت از بافت سالم انجام میشود. این کار باعث حذف بافت مرده و تسریع روند ترمیم میشود و یکی از ارکان اصلی درمان است.
بله، اگر قند خون کنترل نشود، کفش مناسب استفاده نشود و مراقبت روزانه پا انجام نگیرد احتمال عود زخم وجود دارد. پیشگیری به اندازه درمان اهمیت دارد.
مدت درمان به شدت زخم، وضعیت عروق و همکاری بیمار بستگی دارد. زخمهای سطحی ممکن است در چند هفته بهبود یابند، اما زخمهای عمیق به درمان طولانیتری نیاز دارند.
کنترل منظم قند خون، بررسی روزانه پا، کفش مناسب، مرطوب نگه داشتن پوست و مراجعه زودهنگام در صورت مشاهده هر تغییر پوستی، بهترین راههای پیشگیری هستند.